Segundo estadio. Expulsivo
Hace referencia al intervalo entre la dilatación completa (10 cm) y el nacimiento del niño. Se caracteriza por el descenso de la presentación a través de la pelvis materna y termina con el nacimiento del bebé.
Fase temprana o no expulsiva: la dilatación se ha completado pero la mujer no presenta deseos de empujar. Se le recomendará que siga utilizando técnicas de relajación, respiraciones, movilización, diversas posiciones para facilitar el descenso, etc.
Fase avanzada o expulsiva: se caracteriza porque la mujer presenta sensación de pujo en cada contracción. El manejo más fisiológico del expulsivo es esperar a que la mujer sienta ganas de empujar. Es un periodo de una duración variable, dependiendo de muchos factores como: paridad, posición fetal, miedo a empujar, etc.
A. En este periodo el riesgo de acidosis fetal es más elevado, por ello es recomendable realizar una monitorización continua de la FCF. Si se realiza auscultación intermitente se hará cada 2-3 contracciones o cada 5 minutos, durante 60 segundos tras una contracción.
B. El aumento de las pérdidas sanguíneas, la sensación de ganas de empujar con cada contracción, la sensación de presión en el recto, acompañada del deseo de defecar y la aparición de náuseas y vómitos pueden indicar que comienza el segundo periodo.
C. La madre asume un papel más activo, ahora las contracciones uterinas se complementan con las de la musculatura voluntaria. Simultáneamente a la contracción uterina, la paciente detiene su respiración, cierra su glotis, afianza sus pies y realizando una inspiración, la retiene y contrae el diafragma y los músculos abdominales, para empujar hacia abajo el feto en la pelvis. Según la cabeza fetal es empujada más profundamente en la pelvis, la paciente puede quejarse de una intensa presión sobre su recto o dolores que se irradian a lo largo de sus piernas por la presión sobre
el plexo nervioso sacro o sobre el nervio obturador. Después comienza a abrirse el ano, dejando expuesta su pared anterior y puede verse la cabeza en el interior de la vagina. Con cada contracción la cabeza se vuelve un poco más visible, retrocediendo un poco entre las contracciones pero avanzando ligeramente.
D. La cabeza presiona sobre la pared posterior de la zona inferior de vagina y el periné se adelgaza y se estira, poniéndose su piel tensa y brillante. La mujer refiere una sensación de “estallido” y un deseo de empujar incluso sin contracción. Pronto se ve la cabeza entre los labios distendidos y quedan a la vista las protuberancias parietales. Sale la cabeza del bebé, la cabeza rota hacia un diámetro transverso (rotación externa), ello lleva los hombros hacia un diámetro anteroposterior. A continuación salen los hombros, el anterior detrás de la sínfisis y el posterior se desliza sobre el periné, seguido del tronco y piernas del bebé.
E. El útero se contrae hasta el tamaño existente a las 20 semanas de gestación. Siempre que el patrón de frecuencia cardiaca fetal sea normal, se considera aceptable que la paciente nulípara pueda estar pujando hasta 2 horas en caso de no llevar anestesia epidural (3 horas en los casos de anestesia locorregional). Para la multípara, la recomendación es 1 y 2 horas respectivamente.
a. Movimientos principales en el parto.
Dada la asimetría existente entre la forma de la cabeza fetal y la pelvis ósea materna, son necesarios una serie de movimientos, durante su paso a través del canal del parto. Son siete movimientos: encajamiento, descenso, flexión, rotación interna, extensión, rotación externa y expulsión.
• Encajamiento en el estrecho superior.
La cabeza del feto se dispone de manera que mejor se adapte, así penetra en el estrecho superior de la pelvis con su diámetro sagital adaptado al diámetro transversal de la pelvis, aunque también suele hacerlo en el diámetro oblicuo generalmente el izquierdo. Este fenómeno en algunos casos tiene lugar en las últimas semanas de embarazo.
En la presentación cefálica correctamente flexionada, el diámetro transverso mayor es el biparietal (9,5 cm), en la presentación podálica, el diámetro más amplio es el bitrocantéreo.
El encajamiento puede confirmarse por palpación con la IV maniobra de Leopold o por tacto vaginal.

• Descenso.
Progresión de la presentación a través de la pelvis.
• Flexión.
Se realiza de forma pasiva, a medida que desciende debido a la forma de la pelvis y por la resistencia ofrecida por los tejidos blandos del suelo pélvico. Con la cabeza completamente flexionada, el feto presenta el menor diámetro de su cabeza (suboccipito bregmático), que permite el paso óptimo a través de la pelvis.
• Rotación interna.
Rotación de la presentación desde su posición original (transversa con respecto al canal del parto) a una posición anteroposterior durante su paso a través de la pelvis. El feto adapta su diámetro mayor al nuevo diámetro mayor del estrecho inferior, el anteroposterior. El movimiento más frecuente es la rotación del occipucio hacia la sínfisis del pubis, aunque también puede hacerlo hacia la concavidad sacra.
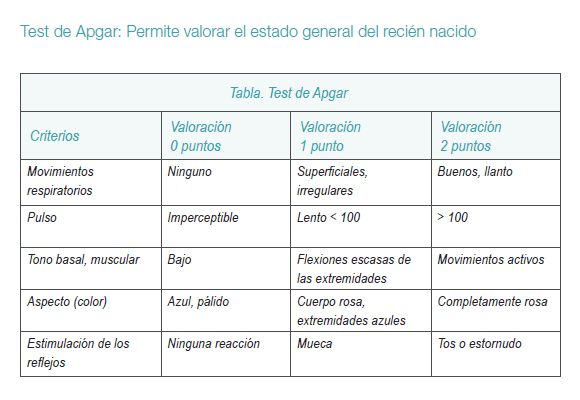
• Extensión.
Una vez que la cabeza fetal en una posición anteroposterior llega al IV plano de Hodge, realiza el movimiento de extensión o de deflexión. El feto con el occipucio debajo del pubis realiza un movimiento de palanca gracias a la fuerza de las contracciones y de los pujos maternos, observándose la salida progresiva por la vulva del sincipucio, sutura mayor o bregma, frente, nariz, boca y mentón.
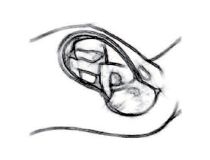
• Rotación externa. Parto de hombros.
En el momento de la deflexión, los hombros del feto se orientan en la pelvis, penetrando en ella por el diámetro transverso. El feto con su cabeza apoyada en el periné realiza una restitución de su posición hacia el diámetro transverso, de modo que el diámetro biacromial puede adaptarse al diámetro del estrecho inferior en su diámetro anteroposterior.
• Expulsión fetal.
Una vez expulsados los hombros, primero el anterior por debajo del pubis y luego el posterior por el periné, el resto del cuerpo no presenta ninguna dificultad en el paso por la pelvis.
b. Conducta Obstétrica.
La asistencia al expulsivo debe ser realizada con las máximas condiciones de asepsia y antisepsia.
• El periné debe desinfectarse con un antiséptico tópico.
• Se ha de crear un campo estéril mediante la colocación de tallas estériles.
• Dar la opción que adopte la posición que desee durante el expulsivo, siempre que se respeten los principios de calidad asistencial y control del estado fetal. Las diferentes posturas son: de pie, cuclillas, silla de parto, cuatro apoyos (cuadrupedia), decúbito lateral, semisentada y litotomía.
• No se realizará el rasurado del periné de forma rutinaria.
• La práctica de la episiotomía ha de ser restrictiva.
• No se debe restringir la ingesta de líquidos.
• Informar a la mujer sobre la evolución del parto.
• Favorecer la micción espontánea, si no orina o no lo hace en cantidad adecuada, se practicará un sondaje vesical evacuador.
• La expulsión de la cabeza se hará de la forma más lenta y controlada posible.
• Importante realizar una adecuada protección del periné para minimizar el riesgo de desgarros.
• Para facilitar la distención perineal y el desprendimiento de la cabeza fetal, se pueden utilizar compresas calientes o sustancias lubricantes. Se debe evitar el masaje continuo de vulva y periné, para evitar la edematización de la zona y la consecuente pérdida de elasticidad de los tejidos, lo que aumentaría el riesgo de desgarros perineales.
• Practicar el menor número posible de tactos vaginales.
• La presión sobre el fondo uterino podrá ser utilizada con la intención de ayudar al desprendimiento de la cabeza, pero en ningún caso para facilitar el descenso de la presentación.
• La falta de progreso y detención del descenso, indican mal pronóstico.
Los pujos. Tienen un origen reflejo, se debe dejar empujar a la paciente cuando la dilatación es completa, en estos momentos y coincidiendo con la contracción, la paciente debe contraer la prensa abdominal y hacer fuerza como si intentara defecar. El pujo debe ser intenso y de la mayor duración posible. Entre contracciones se debe descansar y procurar que se relaje. Muy importante el apoyo de algún familiar en esta fase.
Si los pujos son efectivos, se dejará que los haga de la forma que ella desee para su comodidad.
Protección del periné. Cuando la cabeza fetal corona y el parto es inminente, la mano del profesional sanitario es utilizada para mantener la cabeza flexionada para controlar el parto, evitando una expulsión precipitada. Valorar la distensibilidad del periné y su posible capacidad para dejar pasar la calota fetal.
Expulsión fetal. Se debe dejar salir la cabeza lentamente para evitar una descompresión brusca y protegiendo el periné o la episiotomía de un posterior desgarro.
La deflexión de la cabeza se consigue con la maniobra de Ritgen: una mano sobre el vértice de la cabeza para controlar el movimiento hacia adelante (mano izquierda) y la otra sobre el periné posterior buscando el mentón del feto, utilizando una compresa estéril. Mediante una presión sobre el mentón, a la vez que dejamos deslizar el periné, hacemos salir la cabeza lentamente.
Evitar que en el momento de la salida de la cabeza o los hombros la paciente realice un pujo fuerte, en su lugar se le pedirá que respire profundamente o que sople, para evitar el pujo.
Una vez que ha salido la cabeza, se limpian las secreciones de nariz y boca con una compresa estéril y se palpa alrededor del cuello, en busca de circulares del cordón, se desenrolla sobre la cabeza o si no es reducible, se pinza doblemente y se secciona.
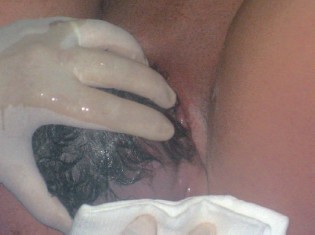
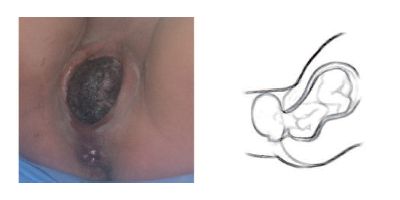
Salida de los hombros. Se gira la cabeza hacia la derecha (mirando el muslo derecho de la madre) en el caso de una posición izquierda y hacia la izquierda (mirando el muslo izquierdo de la madre) en el caso de una posición derecha. Si se indica a la madre que empuje despacio, la cabeza gira sola hacia el lado correspondiente, pasa a una posición occipito lateral al rotar con los hombros a medida que éstos descienden en la pelvis. Se coloca una mano en cada eminencia parietal y se lleva hacia abajo hasta que sale el hombro anterior bajo la sínfisis púbica y, a continuación, sale el hombro posterior mediante tracción hacia arriba, hasta que salga fuera del periné (se protege el periné con una compresa estéril).
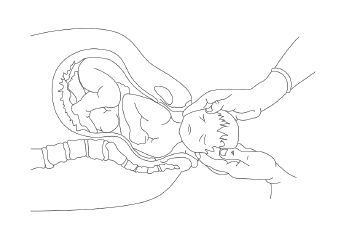
Para la salida del tronco, se tira con fuerza pero lentamente, siguiendo el eje longitudinal de la pelvis.
Salida de las caderas, se deja salir primero la cadera anterior por debajo de sínfisis, bajando el tronco y la posterior sale levantando el tronco.
Una vez que se ha producido el nacimiento, si el niño tiene un llanto vigoroso, buen tono, procede de una gestación a término y el líquido amniótico es claro, podemos favorecer el contacto inmediato madre-hijo y así evitamos la pérdida de calor, colocando al recién nacido en contacto piel con piel con su madre, en ésta posición se seca suavemente con toallas precalentadas que serán sustituidas por otras secas, cubriendo la mayor parte de la superficie corporal incluido el cuero cabelludo, si tenemos mantas térmicas será envuelto en ella por su lado plateado y luego sobre una manta. En la mayor parte de los niños, la estimulación que se realiza al secarles es suficiente para inducir la respiración, no obstante hay métodos adicionales como frotar la espalda del niño con una compresa templada en sentido caudocraneal o dar palmadas suaves en las plantas de los pies, que pueden ser efectivos.
Tras el parto existe una trasferencia neta de sangre de la placenta al feto, pues el espasmo de la arteria umbilical se produce aproximadamente al minuto de vida, mientras que las venas umbilicales permiten el paso de sangre hasta los 3 minutos posteriores al nacimiento. El retraso en el pinzamiento del cordón (pinzamiento tardío), permitirá incrementar el volumen de trasfusión. Tras la primera valoración y si resulta favorable, se procede a la sección del cordón umbilical cuando deja de latir (se comprueba palpando en la base del cordón). Para la sección del cordón que une al bebé con la placenta, se sitúan 2 pinzas Kocher y se corta en medio.